 В ряде случаев, несмотря на активную антибактериальную терапию и тем более без лечения острого простатита, развивается расплавление перегородок фолликулов предстательной железы; отдельные гнойные очажки сливаются, и образуется абсцесс предстательной железы.
В ряде случаев, несмотря на активную антибактериальную терапию и тем более без лечения острого простатита, развивается расплавление перегородок фолликулов предстательной железы; отдельные гнойные очажки сливаются, и образуется абсцесс предстательной железы.
Клинически это проявляется резкими болями в промежности, частыми, болезненными мочеиспусканиями, отрясающими ознобами с последующими подъемами температуры тела до 39-А40°С. Мочеиспускание затруднено, иногда наступает острая задержка мочи.
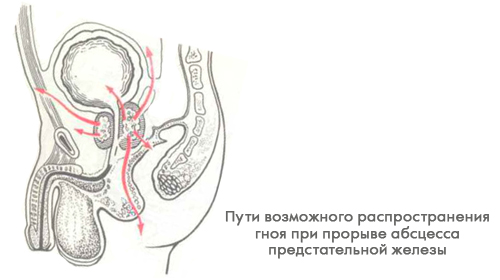
Катетеризация мочевого пузыря при этом бывает настолько болезненна, что для проведения катетера больному необходимо делать наркоз. Если на этом фоне у больного резко улучшается самочувствие и снижается температура тела, то это говорит о самопроизвольном опорожнении гнойника. Чаще абсцесс предстательной железы вскрывается в уретру. При этом больной отмечает выраженное помутнение мочи и иногда примесь крови к моче. Иногда вскрытие гнойника происходит в прямую кишку, реже — в мочевой пузырь, брюшную полость, на промежность.
Диагностика, как правило, проста. При пальцевом исследовании через прямую кишку определяется резко болезненная, увеличенная предстательная железа с признаками ее размягчения и уплотнения вокруг зоны размягчения. Иногда, при прорыве абсцесса в околопрямокишечную клетчатку, зона уплотнения может отстоять от расплавленной предстательной железы довольно далеко (на 2 — 3 см), особенно, если абсцесс содержит 100 мл гноя и более. При обнаружении абсцесса показана операция — вскрытие гнойника.
Техника операции. Перед операцией очищается кишечник и опорожняется мочевой пузырь. Обезболивание — наркоз или перидуральная анестезия. Лишь в исключительных случаях, когда абсцесс подходит непосредственно к слизистой оболочке прямой кишки, его вскрытие можно выполнить трансректально. Для этого II пальцем левой руки хирург нащупывает через прямую кишку участок размягчения ткани по ее передней поверхности, а правой рукой осуществляет пункцию абсцесса, скользя толстой иглой, насаженной на пустой шприц. После получения гноя полностью опорожнять абсцесс не следует — это затруднит его вскрытие. Не извлекая иглы из места пункции, в прямую кишку вводят ректальное зеркало и под контролем зрения скальпелем по ходу иглы вскрывают абсцесс на протяжении 1—2 см. Иглу удаляют, гной эвакуируют отсосом, после чего ректальное зеркало извлекают, и хирург вводит палец в прямую кишку и затем в полость абсцесса, тупо разъединяя остатки перегородок между отдельными долями для создания единой полости, которую дренируют 1 — 2 резиновыми трубками.
Вместе с тем опасность возникновения уретро-прямокишечного или простато-прямокишечного свища не позволяет широко рекомендовать указанный доступ. Значительно лучше воспользоваться промежностным доступом.
Обезболивание и подготовка к операции такие же, как и при трансректальном доступе. После прощупывания зоны абсцесса через прямую кишку И пальцем левой руки пункция его и последующее вскрытие осуществляются через промежность на 2 — 3 см кпереди от заднепроходного отверстия и справа или слева от разделительного шва промежности на 1 — 2 см. После пункции и получения в шприце гноя абсцесс вскрывают и опорожняют, полость ревизуют, расширяют корнцангом и дренируют трубками и полутрубками.
Послеоперационное ведение. В послеоперационном периоде больному назначают покой, легкую диету, опий для задержки опорожнения кишечника на 4 — 7 дней и одновременно интенсивную антибактериальную терапию антибиотиками широкого спектра действия. После этого срока дают слабительное. Дренаж удаляют через 48 — 72 ч.
Осложнения. При позднем вскрытии абсцесса предстательной железы возможно развитие сепсиса, что встречается, однако, крайне редко. Чаще возникают уретропрямокишечные, простатопрямокишечные свищи и уже совсем редко — уретропромежностные и простатопромежностные свищи.
В большинстве случаев наступает самопроизвольное заживление этих свищей. Иногда для ликвидации уретропрямокишечного свища может потребоваться хирургическое вмешательство.








Комментариев нет.